很多院长这两年有个共同感受 :业务还在跑,人也没闲着,但心里越来越不踏实。不是因为你不努力,而是医院的“增长逻辑”正在换底层。
“十五五”真正改变的,不是某一条政策,而是医院要回答的新问题:当慢病成为主流、老龄化成为常态、医保支付越来越强调效率与质量 ——医院还要继续只做“治病的地方”,还是要升级为“健康被长期托付的组织”?如果你同意这个问题成立,那么结论就很清楚:健康管理中心,不再是“加分项”,而是医院未来五年的“主引擎”。
一、先把问题说清楚
院长现在遇到的压力,表面是“收入承压、成本攀升、监管趋严”,本质却是三个变化叠加:
1、需求变了:从“急性事件”变成“长期状态”
越来越多患者不是来解决一次问题,而是带着高血压、糖尿病、慢阻肺、肥胖、睡眠障碍、焦虑抑郁等,进入“长期共存”。 他们真正需要的不是一次诊疗,而是一个持续可依赖的管理系统。
2、支付变了:从“做了多少”变成“值不值”
无论是 DRG/DIP 还是更严格的合规与控费,都在把医院从“量的扩张”推向“效率与质量”。过去靠放量补缺口的路,会越来越窄。
3、竞争变了:从“技术差异”转向“信任差异 + 连续服务差异”
设备、路径、技术在趋同,真正拉开差距的是:
(1)谁能把患者长期留在体系里;
(2)谁能把院前—院中—院后连成闭环;
(3)谁能让患者“持续相信、持续复诊、持续推荐”。
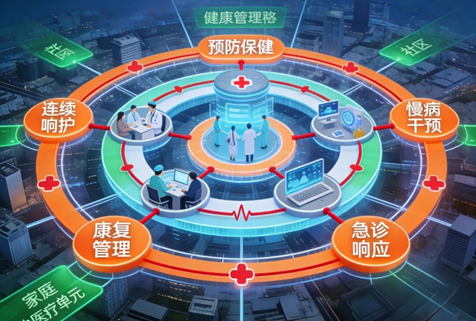
这三件事,单靠门诊、住院、宣传科都做不成;必须有一个组织载体——健康管理中心。
二、把健康管理中心“重新定义”
很多医院做健康管理中心做不起来,不是执行差,而是一开始就定位错了。健康管理中心不是体检中心升级版,不是随访小组,也不是创收项目。它在“十五五”语境下的正确定位是:
医院的“长期健康关系运营中枢” 连接院前、院中、院后,把一次性诊疗变成可持续的健康管理。
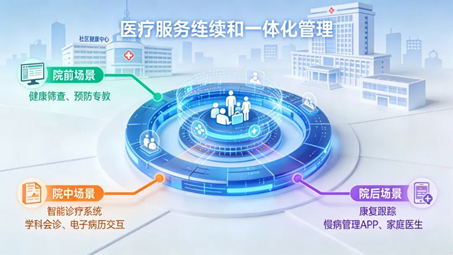
你可以把它理解成医院的“第二套操作系统”:
• 门诊/住院解决“当下病”;
• 健康管理中心解决“未来五年医院是否稳”。
三、美国医院管理给我们的一个启发:
医院的边界正在从“院内”扩展到“人群”。
在成熟医疗体系里,一个非常核心的管理思想是: 医院不是只管理床位和科室,而是管理人群健康(Population Health)。
这背后的逻辑很简单:
• 你不在院外管理风险,院内就被并发症、复发、再入院吞噬;
• 你不在院外建立关系,复诊率、依从性、满意度都会波动;
• 你不在院外形成连续服务,医院只能被动接收“结果”,无法干预“过程”。
翻译成院长能落地的语言就是一句话:
医院未来的护城河,是“连续照护能力”,不是“单点技术能力”。健康管理中心,就是连续照护能力的组织化表达。
四、院长最关心的“痛点”,健康管理中心到底能解决什么?
不讲概念,直接讲院长每天面对的四个现实黑洞:
黑洞 1:患者“来过,但没留下”
你做了诊疗,却没有把患者纳入长期管理;结果就是:复诊不稳、转介绍少、口碑传播弱。健康管理中心的作用:把“完成诊疗” 升级为“建立关系”。
黑洞 2:慢病患者越多,医院越忙,但越不值钱
慢病管理缺乏分层路径:轻重混在一起,医生时间被低价值事务消耗。 健康管理中心的作用:分层管理、分级干预,让医生把时间用在高价值环节。
黑洞 3:医保支付越紧,越容易“忙而不利”
同样的病种结构、同样的流程,成本控制不好就是“越做越亏”。
健康管理中心的作用:用随访、健康教育、依从性管理减少复发/并发,降低无效资源消耗。
黑洞 4:院内服务做得再好,院外断链一切归零
出院即结束,患者在院外用药、生活方式、复查全靠自觉。 健康管理中心的作用:把院后变成可管理的“延伸病房”,把风险拦在院外。
五、“十五五”下的“健康管理中心”应该怎么建?
如果要可落地,院长只需要抓住一个框架: “人群—路径—团队—数据—机制”五件套(不靠口号靠体系):
1、人群:先选“最值得管”的三类人
(1)已确诊慢病人群(高血压、糖尿病、COPD 等)
(2)高风险人群(认知功能障碍、睡眠障碍、肥胖、血脂异常、焦虑等)
(3)出院后高风险人群(术后、心脑血管、肿瘤康复等)
2、路径:把服务做成“可复制的流程”,不是靠个人热情
“筛查评估 → 分层分级 → 干预方案 → 随访触达 → 复诊转介 → 结果评估”
这一闭环路径的落地,离不开设备技术的硬核支撑——惠斯安普的设备闭环体系,正是健康管理全流程的“数字化骨架”,与健康管理中心的院前—院中—院后服务闭环深度绑定,让每个环节都有标准、有数据、有反馈。
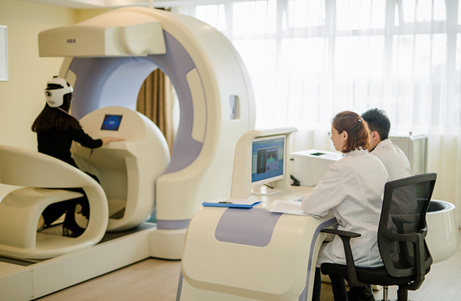
前端入口把控:靠HRA健康风险评估筑牢“筛查关”。仅需5分钟即可精准检测人体200多项健康指标,快速识别心脑血管疾病、代谢性疾病等高发重疾的潜在风险,让健康管理中心精准锁定高风险人群,避免“无的放矢”。对于检出的疾病隐患人群,直接分层分级导诊至对应科室确诊治疗;对于无疾病但有风险的人群,无需打针吃药,而是依托设备数据制定个性化管理方案,从源头避免器质性病变。
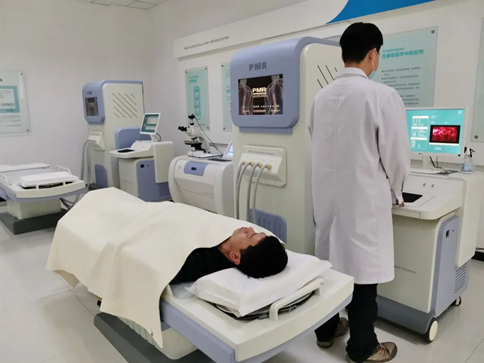
风险干预落地:用PMR脉冲磁微循环治疗补齐“干预短板”。针对HRA筛查出的风险人群,通过物理干预手段从细胞层面改善身体机能,将健康风险消灭在萌芽状态,同时借助HRA设备持续跟踪评估干预效果,动态调整方案,实现“干预—评估—优化”的闭环,让康复向健康稳步转变。

认知健康闭环:以ADDS+ADTS构建“早筛早干预”防线。针对认知障碍的风险人群,在健康管理中心即可完成全流程管理:ADDS借助人工智能与非侵入式脑机接口技术,采集大脑神经活动信号,从注意力、记忆力等多维度量化评估认知状态,为早期识别风险、判断疾病程度提供客观数据;ADTS则通过意念控制康复游戏的脑机接口训练模式,针对性提升注意力、计算力等核心能力,激活大脑皮层神经细胞,实现“发现问题—解决问题”的无缝衔接,为认知健康搭建全周期防护网。

这种从全身健康到认知健康的设备赋能闭环,让健康管理的“筛查—分级—干预—评估”每个环节都有坚实支撑,帮助医院与患者建立更有粘性、更有效果的长期健康关系。
对院长而言,衡量所有管理项目的核心标准只有两个:有没有闭环?有没有标准?惠斯安普的设备体系,正是这两个标准的具象化落地。
3、团队:健康管理中心不是一个人,是一组角色核心不是“多招人”,而是角色清晰:
(1)健康管理医生(方案与风险判断)
(2)护士/健康管理师(随访与执行)
(3)营养/运动/心理支持(关键短板补齐)
(4)运营岗(流程、SOP、质量、满意度)
4、数据:不是为了好看,是为了“可控、可追责、可迭代”
院长要的不是一堆表格,而是三类关键指标:
(1)过程指标:触达率、随访完成率、复查到位率
(2)结果指标:达标率、再入院率、并发症率
(3)经营指标:复诊贡献、转介绍率、满意度与口碑
5、机制:没有机制,健康管理中心一定沦为“加班中心”
必须把它纳入医院治理:
(1)纳入科室绩效:质量+效率+患者结果
(2)纳入医疗质量:路径执行、随访闭环
(3)纳入组织协同:门诊/住院/体检/随访一体化
结尾:给院长一句“能带回去”的话
“十五五”不是让医院做更多事, 而是让医院把“对社会更有价值的事”做成系统。
健康管理中心的意义,不是再开一个部门, 而是让医院从“救火队”升级为“防火系统”。 谁先把“长期健康关系”建起来,谁就先获得未来五年的确定性。









